Tachicardia atriale
Indice dell'articolo
Che cos’è la tachicardia atriale?
La tachicardia atriale (TA) è un disturbo del ritmo cardiaco che origina negli atri, definita come una tachicardia sopraventricolare che non richiede la partecipazione della giunzione atrioventricolare, di vie accessorie, o del tessuto ventricolare per la sua insorgenza o il suo mantenimento. La tachicardia atriale è una condizione infrequente e rappresenta il 5-15% di tutte le tachicardie sopraventricolari; risultando più frequente nei pazienti affetti da patologie cardiache congenite o nei pazienti post-chirurgici.
Nel caso di tachicardia atriale, L’ECG tipicamente mostra una tachicardia a QRS stretti (sempre che non sia presente una aberranza di conduzione o un blocco di branca). La frequenza cardiaca in tachicardia è in genere compresa tra i 150 ed i 250 battiti al minuto. Il ritmo atriale solitamente è regolare; il ritmo ventricolare risulta solitamente regolare, tuttavia potrebbe divenire irregolare a causa di un blocco variabile a livello del nodo A-V. In questo caso non è difficile osservare dei pattern di conduzione come 2:1 o 4:1 talvolta anche in combinazione. La morfologia dell’onda P osservata all’ECG di superficie potrebbe dare indicazioni riguardo la sede d’insorgenza ed il meccanismo della tachicardia atriale. In caso di una tachicardia atriale focale, la morfologia dell’onda P assieme all’asse della P sono molto suggestivi della sua origine (fatto che non è altrettanto vero per le tachicardie atriali da macro-rientro).
Quali sono i sintomi e la prognosi delle tachicardie atriali?
I pazienti possono accusare palpitazioni, dolore toracico, fatica, sensazione di fiato corto o una ridotta tolleranza all’esercizio fisico. Alcuni pazienti, anche in età pediatrica, affetti da tachicardia atriale incessante possono sviluppare una tachicardio-miopatia e conseguentemente uno scompenso cardiaco congestizio.
Nei cuori strutturalmente sani questa aritmia ha solitamente una buona prognosi. Quando la tachicardia è persistente o incessante può portare ad una miopatia e conseguentemente a dilatazione ventricolare e a riduzione della frazione d’eiezione. I pazienti con patologie cardiache sottostanti o con problematiche di interesse pneumologico in genere riescono a tollerare meno la tachicardia.
Quali sono i criteri di classificazione e i meccanismi delle tachicardiaeatriali?
Le tachicardie atriali possono essere classificate basandosi sui dati dell’attivazione endocardica, sui meccanismi fisiopatologici o sulla anatomia.
In base all’attivazione endocardica, le tachicardie atriali possono essere suddivise in due gruppi: tachicardie atriali focali (originanti da un’area ben localizzabile) e tachicardie atriali da rientro (solitamente un macrorientro). Più comunemente un macrorientro necessita di un substrato (come una cicatrice o una anomalia anatomica) che può essere congenito o conseguente a chirurgia. La diagnosi differenziale tra tachicardia atriale e flutter spesso non è semplice. La fisiopatologia infatti è comune (rientro) e la definizione tipicamente è basata sulla lunghezza del ciclo atriale (cut-off 250msec>flutter atriale) o sulla presenza di una linea isoelettrica tra le onde P (caratteristica delle tachicardie atriali).
In base al meccanismo fisiopatologico, le tachicardie atriali possono essere classificate in: tachicardia da aumentato automatismo, da attività triggerata e da rientro.
La classificazione anatomica tiene invece conto della sede del focus aritmogeno. Le tachicardie atriali ectopiche possono originare sia dall’atrio sinistro che dall’atrio destro. Alcune tachicardie atriali possono originare da sedi insolite quali la vena cava superiore, il seno coronarico, le vene polmonari e il legamento di Marshall a causa della penetrazione di isole di miocardiociti all’interno di tali strutture.
Molte strutture atriali possono rappresentare un substrato per l’aritmia. Gli orifizi della vena cava, le vene polmonari, il seno coronarico, il setto interatriale, l’annulus tricuspidale e mitralico rappresentano potenziali barriere anatomiche che possono favorire i circuiti di rientro. L’anisotropia degli atri dovuta all’orientamento delle fibre muscolari potrebbe creare una zona di rallentata conduzione. La cresta terminale e le vene polmonari sono siti in cui comunemente si riscontra aumentato automatismo o attività triggerata. In aggiunta la degenerazione e la fibrosi del tessuto atriale potrebbero creare un substrato per le aritmie.
-
Tachicardie atriali da aumentato automatismo.
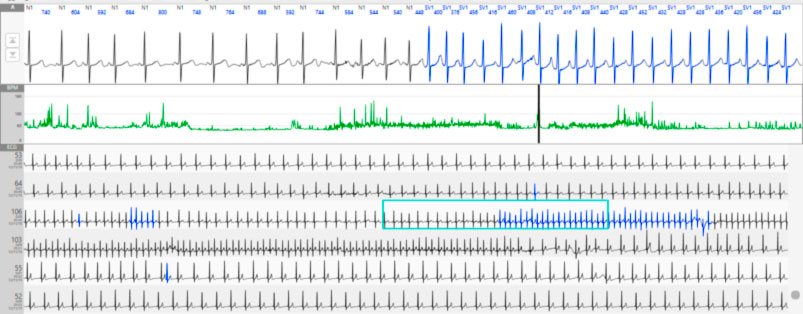
La tachicardia atriale automatica si riscontra sia nei pazienti con cuore strutturalmente sano che nei pazienti con patologie cardiache sottostanti. La tachicardia tipicamente è difficile da indurre durante lo studio elettrofisiologico e i protocolli di induzione non sono riproducibili. Spesso insorge spontaneamente o dopo infusione di isoproterenolo. Il massaggio del seno carotideo e l’adenosina non terminano la tachicardia ma hanno l’effetto di produrre un blocco A-V transitorio.
I criteri che sono stati proposti per la diagnosi della tachicardia atriale automatica sono i seguenti: 1) Insorgenza spontanea senza correlazioni con frequenze critiche o intervalli di accoppiamento; 2) Pattern d’attivazione endocardica costante dal primo battito; 3) Impossibilità ad indurre o terminare la tachicardia con la stimolazione atriale o ventricolare; 4) Dimostrazione della fase di warm-up all’inizio della tachicardia; 5) Possibilità di resettare la tachicardia con extrasistoli atriali più precoci; 6) Soppressione della tachicardia con manovre di pacing atriale rapido; 7) P-R è correlato alla frequenza della tachicardia; 8) Le onde P differiscono dalle sinusali (per la diagnosi differenziale con la tachicardia sinusale inappropriata).
-
Tachicardie atriali da attività triggerata
Le tachicardie atriali da attività triggerata sono dovute a post-depolarizzazioni tardive, che sono costituite da oscillazioni di basso voltaggio alla fine del potenziale d’azione. Tali oscillazioni sono triggerate (innescate) dal precedente potenziale d’azione e sono favorite dal flusso degli ioni Calcio verso l’interno dei miociti. Se queste oscillazioni sono di ampiezza sufficiente a raggiungere una determinata soglia del potenziale d’azione, si innesca una nuova depolarizzazione e quindi un nuovo potenziale d’azione. Se il fenomeno è singolo esso darà origine ad una extrasistole atriale. Se è ricorrente e la depolarizzazione spontanea continua, darà origine ad una tachicardia atriale sostenuta. Queste tachicardie possono essere anche indotte con un pacing atriale rapido. Più comunemente, la tachicardia atriale dovuta ad attività triggerata si presenta in pazienti con intossicazione digitalica o con condizioni associate ad un eccesso di catecolamine. Può rispondere a misure quali manovre vagali o farmaci quali adenosina, verapamil o beta-bloccanti aumentando il periodo refrattario del miocardio. Occasionalmente la tachicardia atriale può originare da multipli siti atriali producendo una tachicardia multifocale o multiforme. Questa può essere riconosciuta dalle diverse morfologie dell’onda P e dall’irregolarità del ritmo atriale.
I criteri utilizzati per la diagnosi di tachicardia atriale da triggered activity sono i seguenti: 1) può essere indotta attraverso stimolazione atriale programmata e il pacing atriale ed è indipendente dal ritardo di conduzione interatriale e dal ritardo di conduzione atrioventricolare; 2) Il pacing atriale, la lunghezza del ciclo e l’intervallo di accoppiamento delle extrasistoli atriali sono direttamente correlati all’intervallo di insorgenza della tachicardia atriale e alla lunghezza iniziale del ciclo della tachicardia; 3) Il P-R è correlato alla frequenza della tachicardia; 4)Il grado di blocco della tachicardia non influisce sul ciclo della stessa; 5) l’accelerazione della tachicardia durante overdrive è anche un reperto elettrofisiologico tipico.
Le tachicardie ad origine dalle vene polmonari originano di solito dagli osti delle stesse o da fibre atriali poste più in profondità. Queste tachicardie sono molto rapide (più di 200 bpm), e sebbene frequentemente inneschino episodi di fibrillazione atriale talvolta possono presentarsi come aritmie a sé stanti. In questo caso tipicamente coinvolgono una singola vena polmonare anziché più vene polmonari come avviene nella fibrillazione atriale.
-
Tachicardie atriali da rientro
Le tachicardie da rientro intra-atriale possono essere dovute sia a macrorientri che a micro rientri. Il rientro è espressione di una anomalia nella propagazione dell’impulso. Questi possono essere causati da anomalie anatomiche, funzionali o da una combinazione di queste, che causano una disomogeneità del substrato elettrofisiologico indispensabile per sostenere il rientro.
Perché si possibile un circuito di rientro sono indispensabili tre condizioni: 1) devono essere presenti almeno due vie di propagazione dell’impulso siano esse anatomiche o funzionali che devono unirsi prossimalmente e distalmente a formare un circuito chiuso; 2) In una di queste vie ci deve essere un blocco unidirezionale; 3) la conduzione lungo la via non bloccata deve essere rallentata consentendo alla via bloccata di ripristinare la sua eccitabilità. Da ciò deriva che il tempo di conduzione lungo la via lenta deve essere superiore al periodo refrattario della via bloccata. Se, e soltanto se, il ritardo di conduzione e la refrattarietà in entrambe le vie sono appropriate il fronte d’onda può continuare a propagarsi indefinitamente lungo il circuito sostenendo la tachicardia. Il macrorientro è il meccanismo tipico del flutter atriale e delle tachicardie atriali post incisionali (post-chirurgiche).
La forma più comune di tachicardia atriale da macrorientro con l’avvento dell’ablazione circonferenziale delle vene polmonari è la tachicardia atriale sinistra dipendente dai gap che possono venire a crearsi nelle lesioni. Questi infatti provocando un rallentamento di conduzione creano il substrato ideale per il rientro. Esse possono essere autolimitantesi ma potrebbero presentarsi anche in forma persistente; in tal caso dovrebbe essere preso in considerazione un nuovo mappaggio ed una nuova procedura ablativa.
Il micro rientro invece in genere interessa una piccola area come nel caso della tachicardia da rientro sinusale. Tipicamente la tachicardia atriale da rientro è caratterizzata da esordio e cessazione improvvisa ed è quindi parossistica. Il massaggio del seno carotideo e l’adenosina sono inefficaci nel terminare la tachicardia anche se producono un blocco A-V transitorio. Durante lo studio elettrofisiologico essa può essere indotto e terminata attraverso la stimolazione atriale programmata. Come per tutte le altre aritmie da rientro anche la tachicardia atriale può essere terminata dalla cardioversione elettrica esterna.
Spesso la TA da rientro entra in diagnosi differenziale con le altre aritmie sopraventricolari quali le TRAV (tachicardie da rientro atrio-ventricolare) e le TRN (tachicardie da rientro nodali).Per la loro differenziazione possono essere utili le seguenti informazioni: 1) Il blocco A-V spontaneo o indotto non influisce sulla tachicardia e questo elimina l’ipotesi di un rientro A-V, 2) Se il blocco di branca non influisce sul ciclo della tachicardia o sugli intervalli di conduzione V-A, questo depone a favore di una TRAV, 3) Se durante il mappaggio per individuare il sito d’origine della aritmia, esso è posto al di fuori dell’anello A-V o del nodo A-V, può venire esclusa l’ipotesi di una TRAV o TRN; 4) Se con la stimolazione programmata ventricolare c’è preeccitazione atriale nonostante la refrattarietà del fascio di His, questo depone a favore di una via accessoria; 5) Se la stimolazione ventricolare è efficace nel terminare l’aritmia, dovrebbe essere presente una conduzione retrograda del battito prematuro. Se invece l’extrastimolo ventricolare non viene condotto all’atrio e fa cessare l’aritmia allora l’ipotesi della tachicardia atriale può essere esclusa; 6) L’interruzione spontanea della tachicardia in un paziente che non ha dimostrato blocco AV durante la tachicardia è associata con una conduzione A-V intatta. In questo caso se la tachicardia si interrompe spontaneamente senza bisogno di un extrastimolo atriale, la diagnosi di TA è poco probabile.
Quali sono le caratteristiche ECG della tachicardia atriale?
L’ECG è un importante strumento per identificare, localizzare e differenziare le tachicardie atriali. Le caratteristiche ECG della tachicardia atriale includono: 1) Alterazioni della morfologia e dell’asse dell’onda P; 2) alterazioni dell’intervallo PR; 3) Variazioni dell’intervallo P-P.
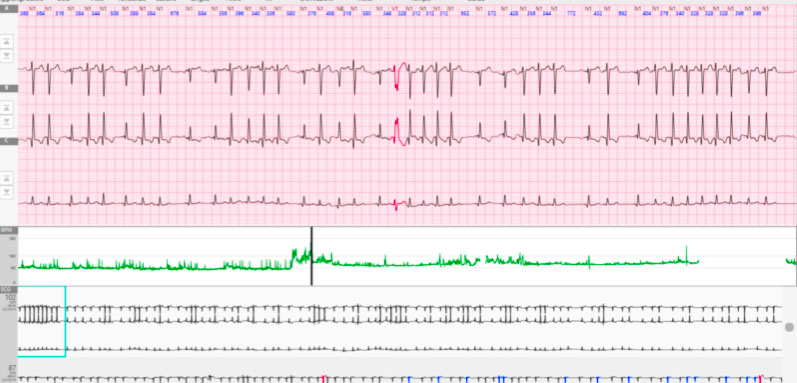
Tipicamente la tachicardia atriale ectopica può essere differenziata dalle altre aritmie atriali da macrorientro basandosi sulla presenza o meno della linea isoelettrica tra due onde P. La morfologia dell’onda P nelle derivazioni aVL e V1 risulta molto utile per la localizzazione del focus aritmico (destro o sinistro). Un’onda P positiva o bifasica nella derivazione aVL predice un focus destro con un 88% di sensibilità ed un 79% di specificità. Un’onda P positiva in V1 predice un focus atriale sinistro con una sensibilità del 93% e una specificità dell’88%. In molti casi l’intervallo P-R è più corto dell’intervallo R-P. In presenza tuttavia di un ritardo di conduzione A-V l’intervallo PR potrebbe risultare più lungo dell’RP; in questi casi l’onda P sembra seguire il complesso QRS o cadere all’interno dello stesso simulando una TRN. Poiché il nodo A-V non è parte di un circuito di rientro, non è raro trovare un blocco di conduzione (2:1 4:1) senza peraltro che si assista all’interruzione della tachicardia. Una tachicardia atriale con blocco di conduzione è altamente suggestiva di intossicazione digitalica specialmente se associata ad alterazioni della ripolarizzazione.

I criteri diagnostici per la tachicardia atriale multifocale includono: 1) una frequenza atriale irregolare superiore ai 100 bpm; 2) almeno 3 differenti morfologie di onda P senza peraltro evidenza di un pacemaker dominante; 3) intervallo PP irregolare; 4) presenza della linea isoelettrica tra le onde P. Questa forma di tachicardia spesso è associata con patologie polmonari quali BPCO in fase di riacutizzazione, o alterazioni degli elettroliti. Occasionalmente, se il meccanismo della aritmia è l’aumentato automatismo o l’attività triggerata il test da sforzo potrebbe risultare utile per facilitare l’induzione dell’aritmia.
Quali sono i quadri clinici e la diagnosi differenziale delle tachicardie atriali?
La tachicardia atriale può interessare sia individui con un cuore strutturalmente sano che pazienti con patologie cardiache sottostanti. La tachicardia atriale da rientro tende ad interessare pazienti con cardiopatie strutturali, incluse le valvulopatie, cardiopatie congenite e post-chirurgiche. Quando la tachicardia atriale interessa pazienti con cardiopatie congenite che si sono sottoposti a procedure chirurgiche correttive o palliative quali la Fontan, essa assume più frequentemente forma incessante ed avere conseguenze pericolose per la vita.
La tachicardia atriale che si manifesta durante esercizio fisico, durante malattie acute comportanti il rilascio di catecolamine, o dopo ingestione di alcool, disidratazione, alterazioni metaboliche, uso di sostanze simpatico mimetiche (caffeina, teofilline, cocaina, anfetamina) è associata con aumentato automatismo o attività triggerata. L’intossicazione digitalica è un’importante causa di tachicardia atriale da attività triggerata.
La tachicardia atriale multifocale è una tachicardia molto particolare nella quale sono riscontrabili più foci aritmici. Spesso è riscontrabile nei pazienti con riacutizzazioni di BPCO, trombo-embolia polmonare, insufficienza cardiaca congestizia, utilizzo di farmaci inotropi (digitale). Forme insolite di tachicardia atriale possono infine essere osservate in pazienti con processi infiltrativi a carico del pericardio e della parete atriale (linfoma).
La diagnosi differenziale della tachicardia atriale viene posta con le seguenti: tachicardia sinusale, flutter atriale, fibrillazione atriale, TRAV, TRN. L’ECG di una tachicardia sopraventricolare solitamente mostra dei QRS stretti (a meno che non ci sia conduzione con aberranza). La valutazione dell’onda P e la sua relazione con i complessi QRS rende possibili due situazioni:
TA con RP corto e PR lungo; in questo caso la diagnosi differenziale si fa con la TRAV, la TRN, la TA con blocco AV di I grado, la tachicardia giunzionale e la tachicardia atriale ad origine dall’ostio del seno coronarico. La diagnosi spesso richiede manovre aggiuntive quali la stimolazione vagale, (MSC, Valsalva etc.) o l’adenosina.
TA con intervallo RP lungo e PR breve la diagnosi differenziale include TRN atipiche quali la fast-slow, TRAV, tachicardia giunzionale reciprocante dovuta ad una via accessoria lenta con lenta conduzione retrograda, tachicardia sinusale e tachicardia da rientro sinusale. La diagnosi contempla anche la valutazione di condizioni quali l’anemia, le disfunzioni tiroidee, insufficienza renale, squilibri elettrolitici, malattie polmonari, la terapia farmacologica nonché pregressi interventi cardiochirurgici.
Per la tachicardia atriale multifocale, la diagnosi differenziale include la fibrillazione atriale poiché entrambe possono presentarsi con un polso irregolare.
Un altro capitolo è quello delle tachicardie atriali iatrogene che recentemente hanno subito un enorme incremento a causa dell’utilizzo estensivo delle procedure ablative. Per queste tachicardie sono state individuate diverse sedi tipiche. Queste localizzazioni includono l’istmo mitralico (tra la vena polmonare inferiore e l’annulus mitralico, il tetto dell’atrio sinistro e le restanti vene polmonari. Le cause più frequenti di queste tachicardie sono i gap che si possono venire a creare nelle lesioni che creano il substrato ideale per i circuiti di rientro. Per coloro che si sono sottoposti a procedure chirurgiche inoltre sono più frequenti le tachicardie atriali da macrorientro.
Qual è la terapia delle tachicardie atriali?
Le manovre vagali sono il trattamento di prima scelta nei pazienti emodinamicamente stabili. La manovra di Valsalva, il massaggio del seno carotideo, la digitopressione dei bulbi oculari, provocando un rallentamento della conduzione risultano potenzialmente efficaci nell’interrompere l’aritmia: tali interventi sono generalmente meno efficaci che nelle TRN o TRAV.
Quando le manovre vagali sono inefficaci, può essere tentata la conversione farmacologica, con farmaci antiaritmici di classe 1c o classe 3; viceversa l’adenosina in bolo i.v. è pressoché inefficace nella tachicardia atriale e nella tachicardia da rientro sinusale. Anche i farmaci beta-bloccanti quali il metoprololo o l’esmololo possono essere provati e risultano efficaci in particolare nella tachicardia da aumentato automatismo.
La cardioversione elettrica esterna viene invece utilizzata in caso di compromissione dello stato emodinamico e cioè quando il paziente è ipoteso, è in edema polmonare o avverte dolore toracico. La scelta di una terapia a lungo termine per i pazienti con tachicardia atriale dipende dalla sintomatologia, dalla frequenza degli episodi nonché dalle condizioni cardiache sottostanti.
L’ablazione TCRF dovrebbe essere presa in considerazione in tutti i pazienti refrattari alla terapia medica o in coloro nei quali sono controindicati gli antiaritmici.
