Impianto Defibrillatori Cardiaci Transvenosi (ICD)
Indice dell'articolo
CHE COS’E’ IL DEFIBRILLATORE CARDIACO IMPIANTABILE?
Il defibrillatore cardiaco impiantabile (ICD) è un dispositivo utilizzato per riconoscere e trattare le aritmie ventricolari, specificamente la tachicardia ventricolare e la fibrillazione ventricolare, che sarebbero potenzialmente fatali se non interrotte tempestivamente. La funzione antitachicardia dell’ICD consiste nell’erogare treni di impulsi oppure shock per interrompere le aritmie ventricolari e prevenire quindi gli episodi sincopali e la morte cardiaca improvvisa. Oltre alla funzione antitachicardia, l’ICD è dotato di funzioni antibradicardia, sono pertanto in grado di stimolare il cuore nel caso in cui la frequenza cardiaca diventi troppo bassa (analogamente al pacemaker).
Il primo ICD è stato sviluppato negli anni 70′ principalmente da Marcel Mirowski, di Baltimora, e i primi impianti venivano effettuati in sede addominale, e gli elettrodi per la defibrillazione venivano applicati alla superficie del cuore (epicardio). Attualmente, l’ICD viene impiantato chirurgicamente sottocute nella regione pettorale, preferibilmente a sinistra, posizionando gli elettrodi per via intravenosa nel ventricolo destro, ed eventualmente anche nell’atrio destro (negli ICD bicamerali) e nelle vene alla superficie del ventricolo sinistro (nel caso degli ICD resincronizzatori, ICD-CRT). Attualmente, oltre ai classici ICD intravenosi, esistono anche ICD sottocutanei, che hanno specifiche indicazioni cliniche.

IN QUALI PAZIENTI E’ CONSIGLIATO L’IMPIANTO DI ICD?
I pazienti candidati all’impianto di un ICD possono essere distinti in due categorie:
Prevenzione SECONDARIA
- pazienti sopravvissuti a un primo arresto cardiaco dovuto a fibrillazione ventricolare
- pazienti con tachicardie ventricolari sostenute molto rapide che provocano perdita di coscienza, non controllate dalla terapia medica e/o da altre terapie elettriche quali l’ablazione transcatetere.
Prevenzione PRIMARIA,
- pazienti affetti da cardiopatia ischemica, con bassa frazione di eiezione (FE< 35%) e presenza di scompenso cardiaco
- pazienti che presentano condizioni cliniche rare, che secondo precisi criteri di stratificazione del rischio individuale sono considerati ad alto rischio di morte cardiaca improvvisa secondo le attuali linee guida, quali la sindrome del QT lungo, la sindrome di Brugada, la displasia aritmogena del ventricolo destro, cardiomiopatia ipertrofica, cardiomiopatia dilatativa, miocardio non compatto
COME AVVIENE L’IMPIANTO DI UN ICD INTRAVENOSO?
Analogamente all’impianto di pacemaker, l’impianto di ICD viene effettuato quasi sempre in anestesia locale e dura in media circa 60 minuti. L’impianto avviene in genere in regime di ricovero. La procedura è generalmente ben tollerata; in caso di dolore viene incrementato il dosaggio di anestetico locale o, in rari casi, ad esempio in pazienti pediatrici, viene praticata in sedazione profonda con assistenza anestesiologica.
La prima fase consiste nel posizionamento degli elettrocateteri, ovvero i “fili elettrici” che stimolano il cuore; il loro numero può variare da uno a tre a seconda del tipo di dispositivo che è necessario impiantare. Gli elettrocateteri vengono inseriti attraverso la vena cefalica e/o la vena succlavia (di solito a sinistra, a seconda dell’anatomia del singolo paziente) e vengono spinti fino al cuore sotto la guida fluoroscopica (raggi x).
Il catetere principale (catetere di defibrillazione) viene posizionato alla punta del ventricolo destro (ICD monocamerale, o ICD-VR). In alcuni casi viene effettuato anche l’impianto di un secondo catetere in atrio destro (ICD Bicamerale, O ICD-DR). Nei casi in cui è necessaria la resincronizzazione cardiaca può essere impiantato un terzo catetere attraverso il senso coronarico nelle vene cardiache per stimolare la parete del ventricolo sinistro (ICD-CRT o CRT-D). Gli elettrodi vengono posizionati, mediante l’ausilio di programmi software dedicati, nei punti dove sentono meglio l’attività cardiaca e dove riescono a stimolare il cuore utilizzando la minore energia possibile.
Dopo aver controllato la stabilità e l’efficacia della stimolazione, il catetere (o i cateteri) vengono fissati e collegati alla cassa dell’elettrostimolatore. Mediante una piccola incisione il defibrillatore viene inserito in regione pettorale in sede sottocutanea oppure sotto il muscolo pettorale.
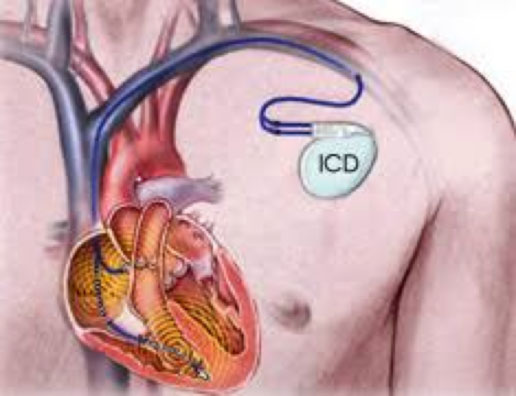
A questo punto è necessario provare il corretto funzionamento del sistema. Durante questa prova il cardiologo provoca l’insorgenza di una aritmia ventricolare rapida e fa in modo che il defibrillatore la riconosca e la tratti in modo appropriato ed efficace. In questa fase viene praticata una profonda sedazione per evitare al paziente di avvertire sgradevoli sensazioni legate all’insorgenza dell’aritmia e alla conseguente terapia elettrica.
L’incisione viene successivamente richiusa con filo di sutura (spesso riassorbibile, quindi senza la necessità di successiva rimozione dei punti). Viene anche eseguita una radiografia del torace al fine di valutare il posizionamento degli elettrocateteri. Successivamente all’impianto, dopo un breve periodo di allettamento vengono eseguiti il controllo elettronico del dispositivo, e quindi il paziente viene dimesso il giorno successivo all’impianto.
QUALI SONO LE COMPLICANZE LEGATE ALL’IMPIANTO DI ICD?
Le complicanze legate all’impianto di ICD sono rare e generalmente non gravi. La più frequente è la formazione di un ematoma locale in sede di impianto (che generalmente si riassorbe spontaneamente in alcuni giorni)
In casi molto rari, è possibile che si crei un danno dei vasi venosi utilizzati per l’accesso (con conseguente trombosi ed eventuale flebite), un eventuale pneumotorace in caso di puntura della vena succlavia (passaggio di aria all’interno della cavità pleurica, nella maggior parte dei casi asintomatico ed autorisolventesi, raramente richiedente posizionamento di drenaggio temporaneo), un eventuale versamento pericardico secondario a perforazione della parete miocardica degli elettrocateteri (evenienza molto rara, che in qualche caso può richiedere posizionamento di drenaggio temporaneo).
Una possibile complicanza, che generalmente occorre in casi complessi, con multiple patologie e multiple sostituzioni di dispositivi, è l’infezione della tasca del dispositivo o l’endocardite a partire dagli elettrocateteri. Tali infezioni sono molto difficili da curare e possono richiedere l’espianto dell’intero sistema.
COME AVVENGONO I CONTROLLI DOPO L’IMPIANTO DI ICD?
A circa 7-10 giorni dall’impianto viene eseguita una valutazione ambulatoriale della ferita chirurgica e, nel caso di utilizzo di filo di sutura non riassorbibile, vengono rimossi i punti di sutura.
I pazienti portatori di defibrillatore impiantabile devono successivamente sottoporsi ad un controllo regolare (generalmente semestrale) del dispositivo, secondo la tempistica consigliata in base alla specifica patologia.
Attualmente è raccomandato dalle correnti Linee Guida che gli ICD vengano controllati regolarmente attraverso il controllo telemetrico remoto o Monitoraggio remoto dei dispositivi cardiaci
| Anche se tale metodica non viene ancora rimborsata dal SSN, nel nostro Centro quasi tutti i pazienti impiantati vengono seguiti gratuitamente attraverso il Monitoraggio Remoto, pertanto a tutti pazienti al momento della dimissione viene consegnato o fatto pervenire il modem dedicato per il Monitoraggio remoto |
Se vuoi saperne di più > Monitoraggio remoto dei dispositivi
L’IMPIANTO DI ICD LIMITA LE NORMALI ATTIVITA’ QUOTIDIANE?
I pazienti sottoposti all’impianto di un dispositivo cardiaco tornano solitamente alle normali attività quotidiane in tempi molto brevi dopo l’impianto. Nei primi tre mesi dopo l’impianto è in genere consigliato di evitare attività fisica intensa, o portare carichi pesanti. In seguito il paziente potrà tornare gradualmente al suo normale stile di vita, e riprendere l’attività fisica a cui era abituato dopo avere concluso il periodo di convalescenza.
Anche l’attività sessuale può essere ripresa normalmente dopo impianto di ICD. L’attività sessuale porta ad un aumento della frequenza cardiaca, che in rarissimi casi può portare a un errato riconoscimento di aritmia da parte del dispositivo, che può portare in casi estremi all’erogazione di terapie inappropriate (incluso shock inappropriati). Se questo dovesse accadere, l’ICD deve essere riprogrammato, ed in ogni caso lo shock non è pericoloso per il partner.
La guida dell’auto può essere ripresa con alcune limitazioni (vedi ICD e patente) L’utilizzo della cintura di sicurezza in auto è sconsigliato nei pazienti portatori di ICD (come nei pazienti portatori di pacemaker).
E’ POSSIBILE PRATICARE ATTIVITÀ FISICA E SPORTIVA DOPO IMPIANTO DI ICD?
Dopo i primi tre mesi, in linea generale, il paziente può ritornare a praticare attività fisica non agonistica. In generale, nei primi mesi dopo l’impianto deve essere esercitata cautela nel praticare sport come tennis o golf o nuoto che impegnano in particolare gli arti superiori, evitando trazioni eccessive che possano provocare dislocazioni degli elettrocateteri.
In generale, l’attività fisica porta ad un aumento della frequenza cardiaca, che in rari casi può portare a un errato riconoscimento di aritmia da parte del dispositivo, che può portare in casi estremi all’erogazione di terapie inappropriate (incluso shock inappropriati). Per evitare questo rischio, nei soggetti giovani e sportivi viene programmato un riconoscimento personalizzato relativamente ritardato.
Esistono poi alcuni sport che hanno un elevato “rischio intrinseco”, in cui la perdita del controllo dovuta ad un’aritmia e allo shock anche per pochi secondi può avere effetti potenzialmente gravi, quali ad esempio l’automobilismo, alpinismo, sport subacquei, paracadutismo et.
Deve essere esercitata particolare cautela negli sport che prevedano contatti fisici violenti (ad esempio, calcio, rugby, lotta), o a rischio di cadute (ad esempio sci da discesa) o urti in corrispondenza del sito di impianto (boxe, judo) in quanto ciò potrebbe danneggiare il dispositivo o gli elettrocateteri.
E’ POSSIBILE EFFETTUARE VIAGGI DOPO IMPIANTO DI ICD?
La maggior parte dei pazienti sottoposti a impianto di dispositivo cardiaco può viaggiare senza limitazioni, salvo il caso in cui esistano controindicazioni correlate alla condizione clinica sottostante.
Prima di partire, è bene consultare il proprio medico curante in riferimento a:
- Raccomandazioni sanitarie o comportamentali specifiche
- Come comportarsi in caso di fastidio o comparsa di sintomi
- Come reperire un istituto cardiologico, il servizio emergenze o un’assistenza medica nella meta di destinazione
Nei pazienti seguiti con Monitoraggio Remoto, sarebbe utile portare il modem per eseguire regolarmente le trasmissioni dei tracciati. In caso di viaggi all’estero, chiedere al Servizio di Monitoraggio Remoto se il Paese è coperto dal servizio (la copertura all’estero varia a seconda delle differenze Aziende produttrici)
E’ POSSIBILE TRANSITARE NEI VARCHI DI SICUREZZA (AEROPORTI, BANCHE, ETC) DOPO IMPIANTO DI ICD?
Prima di attraversare un varco di sicurezza, in particolare in aeroporto, il paziente dovrà informare il personale di sorveglianza di essere portatore di dispositivo cardiaco ed esibire il certificato di identificazione. Quindi attraverserà il varco a un’andatura normale, avendo cura di allontanarsi dal sistema qualora avverta vertigini o un’accelerazione del battito cardiaco.
I sistemi di sicurezza aeroportuali sono rilevatori magnetici e pertanto lanceranno un segnale di allarme nel momento in cui rilevano l’involucro metallico del dispositivo cardiaco. Se il personale di sorveglianza utilizza un metal detector palmare per il controllo dei passeggeri, invitare l’addetto a non posizionare o passare lo strumento sopra il dispositivo cardiaco.
Per avere ulteriori informazioni sulla compatibilità dei dispositivi con i varchi di sicurezza elettromagnetici consultare le istruzioni fornite dalle singole Aziende produttrici
I CAMPI ELETTROMAGNETICI SONO PERICOLOSI NEI PAZIENTI PORTATORI DI ICD?
Alcuni apparecchi ad alimentazione elettrica e dotati di magneti possono creare dei campi energetici, che possono alterare il normale funzionamento dell’ICD.
Quanto maggiore è la prossimità dell’oggetto e tanto maggiore l’energia del dispositivo, tanto maggiore sarà il campo elettromagnetico che si potrà formare. Nella maggior parte dei casi, i campi energetici elettromagnetici sono limitati e deboli e non influiscono sul funzionamento del dispositivo cardiaco, ma apparecchiature elettriche con un campo energetico più forte, quali ad esempio saldatrici o motoseghe o falciatrici, e altri macchinari industriali possono produrre interferenze e alterare il normale funzionamento dell’ICD.
Dispositivi che emettono onde elettromagnetiche a bassa energia (come ad esempio forni microonde o telefoni cellulari o computer) possono essere utilizzati in sicurezza, ma è utile mantenere una certa distanza tra tali dispositivi e l’ICD (almeno 30 cm), quindi ad esempio meglio evitare di mettere lo smartphone nel taschino della giacca o avvicinarsi troppo al forno microonde.
| E’ importante controllare il sistema di messa a terra della propria abitazione o di abitazioni che vengono affittate (ad esempio per vacanze), per verificare che non ci siano dispersioni di energia che possano produrre interferenze elettriche e alterare il normale funzionamento dell’ICD. |
Per avere ulteriori informazioni sulla compatibilità dei dispositivi con strumenti che potrebbero emettere radiazioni elettromagnetiche consultare le istruzioni fornite dalle singole Aziende produttrici
QUALI PROCEDURE MEDICHE E ORTODONTICHE POSSONO ESSERE EFFETTUATE DOPO IMPIANTO DI ICD?
Prima di sottoporsi a qualsiasi procedura medica, informare sempre il medico, il dentista o il tecnico della presenza dell’ICD. Prima di eseguire la procedura, questi professionisti potrebbero avere necessità di mettersi in contatto con il cardiologo, in particolare se la procedura è nuova o insolita.
Alcune procedure potrebbero influire sul funzionamento del dispositivo cardiaco e richiedono pertanto misure precauzionali per evitare o ridurre al minimo eventuali effetti sul paziente o sul dispositivo stesso.
- PROCEDURE MEDICHE VIETATE O CHE RICHIEDONO SPECIFICHE RIPROGRAMMAZIONE DELL’ICD
I soggetti portatori di ICD non devono essere sottoposti alle procedure mediche indicate di seguito, a meno che l’ICD non venga correttamente programmato o temporaneamente disattivato:
- Ablazione transcatetere con radiofrequenza
- Trattamento diatermico (con onde corte ad alta frequenza, o microonde)
- Esami RM (risonanza magnetica) o angio-RM (angiografia con risonanza magnetica) (vedi sotto)
Per avere ulteriori informazioni sulla compatibilità dei dispositivi con i sistemi di Risonanza magnetica consultare le istruzioni fornite dalle singole Aziende produttrici
- PROCEDURE MEDICHE DA EFFETTUARE CON PRECAUZIONE
Alcune procedure mediche possono essere eseguite in sicurezza con l’adozione di specifiche precauzioni da parte del medico volte a evitare potenziali problemi di funzionamento del dispositivo o interferenze:
- Tomografia assiale computerizzata (TC o TAC)
- Ultrasuoni diagnostici
- Elettrocauterizzazione
- Elettrolisi
- Defibrillazione esterna e cardioversione in elezione
- Radioterapia ad alta energia per patologie oncologiche
- Ossigenoterapia iperbarica (HBOT)
- Litotrissia
- Terapia a ultrasuoni
- Stimolazione elettrica nervosa transcutanea (TENS)
- Circuiti di trasmissione per apparecchi acustici
Per avere ulteriori informazioni sulla compatibilità dei dispositivi con le specifiche metodiche diagnostiche e terapeutiche consultare le istruzioni fornite dalle singole Aziende produttrici (PDFallegati)
- PROCEDURE MEDICHE AMMESSE
Sono numerose le procedure mediche che non influiscono sul funzionamento dell’ICD:
- procedure ortodontiche che prevedono l’utilizzo di trapani o sonde a ultrasuoni per l’igiene orale e radiografie del cavo orale.
- radiografie diagnostiche, ad esempio per radiografie del torace e mammografie.
Tuttavia, gli strumenti utilizzati per tali procedure devono essere impiegati in modo corretto ed essere adeguatamente conservati. Si consiglia comunque di consultare il proprio medico per valutare i potenziali rischi e benefici della procedura medica.
E’ POSSIBILE EFFETTUARE LA RISONANZA MAGNETICA (MRI) NEI PAZIENTI PORTATORI DI ICD?
La risonanza magnetica (MRI) è una tecnica spesso insostituibile per la sua capacità di caratterizzare i tessuti. Tuttavia, in generale, la RMI è ancora vietata in tutti i portatori di dispositivi cardiaci di vecchia generazione (per il rischio che i campi magnetici generati possano danneggiare i componenti o inibire la funzione, ma anche triggerare un pacing ad alta frequenza ventricolare o provocare shock inappropriati).
Le linee guida scientifiche e le raccomandazioni delle Aziende produttrici non controindicano invece l’esame nei pazienti con dispositivi di nuova generazione MRI-conditional (a condizione che siano rispettati i parametri di sicurezza richiesti: protocolli di imaging, monitoraggio sia della funzione del dispositivo che dei parametri del paziente durante l’esame).
Il termine MRI-conditional significa quindi che l’impiego è condizionato ad una serie di variabili (intensità di campo, tipo e qualità degli impulsi elettromagnetici, regioni di interesse, caratteristiche del sistema impiantato).
Esistono significative differenze tra i vari dispositivi ed è inoltre necessario che l’intero sistema (costituito dal device e dagli elettrocateteri) sia compatibile (ad esempio un dispositivo compatibile collegato ad elettrocateteri di vecchia generazione potrebbe creare un sistema non compatibile).
La maggior parte degli scanner in uso utilizza campi magnetici statici da 1,5 T (tesla) mentre sono di recente introduzione scanner da 3T. E’ probabile che in futuro tutti i device siano MRI-compatibili con tutti i tipi di risonanza magnetica (1,5 e 3 T) e con tutti i distretti anatomici (full body scan).
| Pertanto, in caso di necessità di MRI in un portatore di ICD è necessario rivolgersi al proprio Centro di impianto per avere le informazioni necessarie, e l’esame MRI deve essere comunque effettuato in un Centro specializzato previ specifici accordi con il Servizio di Radiologia. |
| In caso di MRI in portatori di sistemi MRI-conditional l’ICD deve essere comunque correttamente programmato o temporaneamente disattivato secondo le specifiche istruzioni dell’Azienda produttrice. |
Per avere ulteriori informazioni sulla compatibilità dei dispositivi con la MRI consultare le istruzioni fornite dalle singole Aziende produttrici
CI SONO LIMITAZIONI ALLA GUIDA DOPO IMPIANTO DI ICD?
Le attuali linee guida europee prevedono la non idoneità alla guida per i veicoli commerciali (in pratica per le patenti C, D, E). Viceversa, per quanto riguarda la guida di auto private (patente B), esse prevedono l’astensione dalla guida per 6 mesi dopo l’impianto di un ICD e, qualora durante i 6 mesi non vi fossero interventi su aritmie sincopali, l’idoneità alla guida può essere conservata. In caso di intervento dell’ICD il periodo di osservazione si protrae per ulteriori 6 mesi. Questo intervallo è ritenuto sufficiente per valutare la frequenza e le caratteristiche degli eventi. L’astensione alla guida diviene permanente in caso di frequenti interventi dell’ICD.

La presenza di un ICD attesta di per sé che un rischio di transitoria perdita di coscienza è possibile. Ne consegue che ogni Commissione ha una certa discrezionalità nel dare o meno l’idoneità alla guida nel singolo paziente, in base al rischio specifico individuale di perdita di coscienza, dato che potrebbe esserci una responsabilità per la Commissione stessa in caso di sinistro causato da una perdita di coscienza in portatore di ICD.
Referenze:
- Jung W, Anderson M, Camm AJ, et al. Recommendations for driving of patients with implantable cardioverter defibrillators. Study Group on ‘ICD and Driving’ of the Working Groups on Cardiac Pacing and Arrhythmias of the European Society of Cardiology. Eur Heart J 1997;18(8):1210-1219.
- Roberto Mantovan, Antonio Raviele, Pietro Delise, Paolo Stritoni. Patente di guida e defibrillatore impiantabile: dalla parte del cardiologo, del giurista… o del paziente? G Ital Aritmol Cardiostim 2002;2:85-88
CHE COSA AVVIENE QUANDO L’ICD RILEVA UN’ARITMIA CARDIACA?
l’ICD è programmato per riconoscere determinate aritmie cardiache ventricolari ed intervenire quando necessario per interrompere l’aritmia e ripristinare il ritmo normale. L’intervento dell’ICD può avvenire secondo le seguenti modalità:
- Pacing antitachicardia (ATP) nel caso che l’aritmia sia veloce e regolare (tachicardia ventricolare) l’ICD tenta di erogare dei treni di impulsi rapidi per interrompere l’aritmia. Tali terapie non vengono in genere avvertite dal paziente, o sono avvertite solo come lievi palpitazioni
- Cardioversione (CV): nel caso di tachicardie ventricolari che non vengono interrotte dall’ATP, l’ICD può erogare uno shock a bassa o media energia (in genere 4-10 Joules), che in genere non viene avvertito o viene avvertito come un tonfo al torace
- Defibrillazione (DC): nel caso che l’aritmia sia molto veloce e caotica, tipicamente nella fibrillazione ventricolare (VF), l’ICD eroga una scarica ad alta energia (in genere 30-40 Joules), che viene avvertita, se il paziente è ancora cosciente, come un grosso colpo o un calcio al torace. Nel caso la VF non venga interrotta al primo shock, l’ICD può erogare fino a 6 shock consecutivi.
- Pacing antibradicardia: nel caso che il ritmo cardiaco sia troppo lento, l’ICD può erogare una stimolazione all’atrio o al ventricolo, comportandosi come un pacemaker.
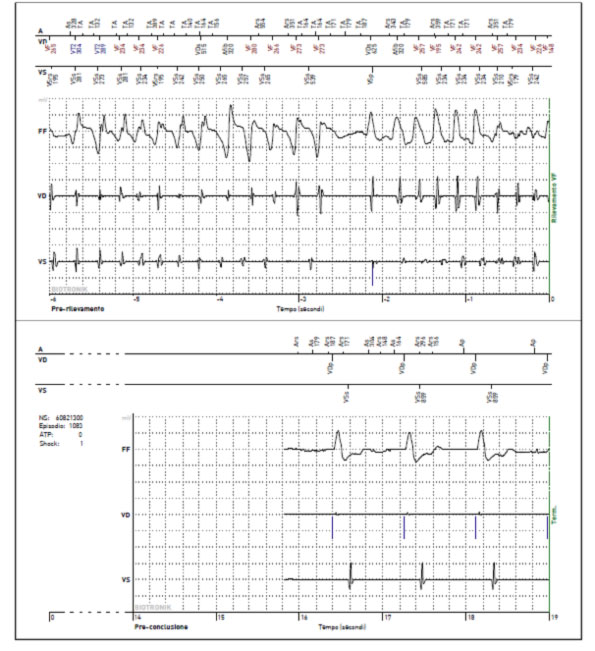
CHE COSA BISOGNA FARE DOPO UNO SHOCK?
| Dopo una defibrillazione efficace, il paziente può sentirsi bene, ma è comunque utile mettersi in contatto con il Centro per effettuare un controllo sulla modalità dell’intervento dell’ICD sull’evento aritmico. |
Tale controllo può essere effettuato in ospedale o direttamente da casa attraverso il Monitoraggio Remoto. Tale controllo serve anche a verificare se sia necessario effettuare ulteriori esami diagnostici (ad esempio una coronarografia) o modificare la terapia farmacologica o programmare l’ablazione dell’aritmia.
CHE COS’E’ LO SHOCK INAPPROPRIATO?
Nel caso che l’ICD riconosca erroneamente la presenza di un’aritmia ventricolare (che può capitare in caso di ritmi ad elevata frequenza, dovuti a una tachicardia sinusale o ad aritmie sopraventricolari incluso la fibrillazione atriale, o per riconoscimenti di segnali anomali dovuti alla rottura di un elettrocatetere o ad una interferenza elettrica) si può avere un intervento inappropriato dell’ICD, detto shock inappropriato. In caso di shock inappropriato è sempre necessaria l’interrogazione del dispositivo (direttamente in ospedale oppure per via remota).
CHE COS’E’ LA TEMPESTA ARITMICA (O STORM ARITMICO)?
La tempesta aritmica, o storm aritmico, si definisce quando un defibrillatore impiantabile (ICD) è intervenuto per un numero di volte ≥3 nelle 24 ore per interrompere tachicardie ventricolari (TV) o fibrillazioni ventricolari (FV) recidivanti o incessanti o emodinamicamente destabilizzanti. Lo storm aritmico tende a verificarsi maggiormente in presenza di infarto miocardico acuto o di insufficienza cardiaca, ma può occorrere anche in pazienti con cardiomiopatie aritmiche. Lo storm aritmico è una situazione di emergenza che richiede il ricovero in un centro specializzato, dal momento che la sua gestione richiede la riprogrammazione ad hoc dell’ICD per evitare ripetute scariche, e specifici interventi terapeutici, sia con farmaci antiaritmici che, se indicato, con ablazione transcatetere delle tachicardie ventricolari.
COSA AVVIENE IN CASO DI ESAURIMENTO O MALFUNZIONAMENTO DELL’ICD?
Nel caso che nel corso dei controlli (effettuati in ambulatorio o per via remota) venga constatato l’esaurimento della batteria del dispositivo, viene programmata la sostituzione, che viene effettuata previo breve ricovero ospedaliero (talvolta in day hospital). In generale, la sostituzione avviene attraverso l’incisione della cute, con la rimozione del vecchio dispositivo e il riposizionamento di un nuovo dispositivo nella medesima tasca, previa la riconnessione degli elettrocateteri, che invece non vengono in genere sostituiti.
Nel caso invece venga rilevato un malfunzionamento o una rottura di un elettrocatetere, può essere necessaria una revisione dell’impianto, con la sostituzione e il riposizionamento degli elettrocateteri. Tale revisione viene effettuata previo ricovero, e le specifiche procedure necessarie verranno spiegate direttamente dai medici caso per caso.
COSA BISOGNA FARE SE SI AVVERTE UN SUONO EMESSO DALL’ICD?
La maggior parte degli ICD possiedono vari sistemi di allarme sonoro che segnalano al paziente di varie anomalie di funzionamento. Gli allarmi solitamente sono relativi ad aspetti tecnici di funzionamento del dispositivo, e solo raramente a problemi clinici. A seconda dell’ora e del tipo di allarme è possibile identificare il tipo di problema segnalato dal singolo dispositivo. Le più frequenti cause di allarmi sonori sono le seguenti:
- Batteria che ha raggiunto la “riserva” prima della scarica (solitamente almeno tre mesi prima della scarica effettiva) oppure rilevamento di una misura automatica con valori al di fuori dei parametri regolari;
- Mancata trasmissione o mancato regolare collegamento con il trasmettitore dedicato se il paziente è seguito con monitoraggio remoto
- Interazione dell’ICD con campi elettromagnetici (indica che il l’ICD ha avvertito la presenza di un campo elettromagnetico, potenziale fonte di interferenza)
- Accumulo di liquidi (in caso di sistemi per il monitoraggio dello scompenso cardiaco)
In caso si avverta un allarme sonoro, è bene mettersi in contatto con il Centro di impianto per verificare quale sia la causa dell’allarme. Se il paziente è seguito con monitoraggio remoto può essere sufficiente controllare la trasmissione, altrimenti può essere necessario un controllo ambulatoriale. Non è indispensabile recarsi invece al Pronto Soccorso a meno che non si avvertano malesseri di qualunque genere.
